Операция по шунтированию сердечных артерий проводится по строгим показаниям, в плановом порядке, с предшествующей тщательной подготовкой пациента. Тем не менее адекватная реабилитация и предупреждение любого осложнения после шунтирования сосудов сердца играет не меньшую роль для восстановления состояния больного, чем предоперационные мероприятия и само вмешательство. Жизнь после хирургического лечения не останавливается, и она должна быть полноценной.
Так как же к нему правильно подготовиться? Как делают операцию на открытом сердце, и какие у нее последствия? И, в конце концов, сколько может стоить весь комплекс лечения?
Шунтирование сердца: история, первая операция
Что же представляет собой шунтирование сердца? Сколько живут после операции? А главное, что говорят о ней люди, которым посчастливилось получить второй шанс на совершенно новую жизнь?
Подготовка к процедуре
Если выбор кардиолога остановился на шунтировании, значит больной прошел необходимые исследования, отражающие состояние артерий сердца, и другие методы лечения ему уже не подходят. Речь идет в первую очередь о коронарографии: именно она играет решающую роль в дальнейшей тактике ведения пациента. Ангиографию проводят с введением контрастного вещества в сосудистое русло с последующей рентгенографией, или пользуются уникальными возможностями магнитного резонанса исследовать кровеносную магистраль без контраста.
В чем суть хирургического вмешательства
Шунтирование — искусственное создание нового пути для тока крови. Операция на сердце в данном случае проводится с использованием сосудистых шунтов, которые специалисты находят во внутренней грудной артерии самих пациентов, нуждающихся в хирургическом вмешательстве. В частности, для этой цели медики используют либо лучевую артерию на руке, либо большую вену на ноге.
Таким образом и происходит шунтирование сердца. Что это такое? Сколько живут после него люди — это главные вопросы, которые интересуют страждущих, сталкивающихся с проблемами сердечно-сосудистой системы. На них мы и постараемся ответить.
Особенности шунтирующих систем при гидроцефалии
Система для шунтирования имеет несколько составляющих. Внутренние элементы представлены силиконовым катетером. Именно он внедряется в желудочек в мозговом веществе, где накапливается спинномозговая жидкость в избытке. Вторым концом катетер устанавливается в накопительный резервуар.
Система имеет и клапан для регуляции выводящейся жидкости. Ликворная жидкость направляется сквозь наружную часть в грудную либо абдоминальную полость. Наружный отдел – это часть шунтирующей системы, сообщающая внутренний катетер с грудной клеткой или абдоминальной полостью. Эта часть шунта нейрохирургами проводится подкожно и внешне не видна.
При водянке можно использовать такие шунты:
- вентрикулоатриальные – ликвор попадает в предсердие;
- вентрикулоперитонеальные – дренаж происходит в абдоминальную полость.
Если эти методики дренирования по каким-либо причинам невозможны, ликвор выводят в желчный или мочевой пузырь.
Чрезвычайно важный элемент конструкции – клапан. Он дает возможность течь ликворной жидкости в правильном направлении. Клапаном можно регулировать объем жидкости, поступающей в резервуар.
В каких случаях следует проводить шунтирование сердца?
Как утверждают многие специалисты, оперативное вмешательство — это крайняя мера, прибегать к которой необходимо лишь в исключительных случаях. Одним из подобных проблем считается ишемическая или коронарная болезнь сердца, а также сходный по симптомам атеросклероз.
Напомним, что это заболевание также связано с избыточным количеством холестерина. Однако в отличие от ишемии данный недуг способствует созданию своеобразных пробок или бляшек, полностью перекрывающих сосуды.
Хотите знать, сколько живут после шунтирования сосудов сердца, и стоит ли делать подобную операцию людям в преклонном возрасте? Для этого мы собрали ответы и советы специалистов, которые, надеемся, помогут вам разобраться.
Так, опасность коронарной болезни и атеросклероза заключается в чрезмерном накоплении в организме холестерина, избыток которого неизбежно сказывается на сосудах сердца и перекрывает их. В результате они сужаются и перестают снабжать организм кислородом.
Для того чтобы вернуть человека к нормальной жизнедеятельности, медики, как правило, советуют провести шунтирование сердца. Сколько живут после операции пациенты, как она проходит, сколько длится процесс реабилитации, как изменяется режим дня человека, перенесшего шунтирование — обо всем этом необходимо знать тем, кто только задумывается о возможном хирургическом вмешательстве. А главное, нужно получить позитивный психологический настрой. Для этого будущим пациентам незадолго до операции стоит заручиться моральной поддержкой близких родственников и провести беседу со своим лечащим врачом.
Статистика
Проведение операции требует мастерства и опыта кардиохирурга, несет определенные риски для пациента. Но медицинская статистика подтверждает, что процент выживаемости после проведения шунтирования с каждым годом только увеличивается. Использование биоматериала самого пациента позволило добиться 10–15 лет комфортной жизни без признаков стенокардии.
Зачастую это связано с пожилым возрастом, ведь большинство поступающих на операционный стол – люди старше 50 лет. В этот период человек имеет множество сопутствующих заболеваний, мешающих реабилитации и восстановлению: сахарный диабет, гипертонию, онкологию или дисфункцию почек.
Среди положительных моментов – низкий процент внезапной смерти после проведения шунтирования. При соблюдении поддерживающей терапии процесс ишемии перестает распространяться на другие участки желудочков сердца. Поэтому острая сердечная недостаточность возникает только у 5–8% всех прооперированных пациентов.
Каким бывает шунтирование сердца?
Сердечное шунтирование, или сокращенно АКШ, условно разделяется на 3 вида:
- одиночное;
- двойное;
- тройное.
В частности, такое разделение на виды связано со степенью поражения сосудистой системы человека. То есть, если у пациента наблюдается проблема лишь с одной артерией, нуждающейся во введении единственного шунта, то это одиночное, с двумя — двойное, а с тремя — тройное шунтирование сердца. Что это такое, сколько живут после хирургического вмешательства люди, можно судить по некоторым отзывам.
Сколько времени длится операция?
Длительность АКШ зависит от состояния больного и сложности хирургического вмешательства. Как правило, операция осуществляется под общим наркозом, а по времени она занимает от 3 и до 6 часов.
Такая работа очень трудоемкая и изматывающая, поэтому бригада специалистов может выполнять лишь одно шунтирование сердца. Сколько живут после операции (статистика, приведенная в статье, позволяет узнать это) зависит от опыта хирурга, качества проведения АКШ и восстановительных возможностей организма пациента.
Диета
Пациенты, перенесшие коронарное шунтирование, в послеоперационный период придерживаются определенной диеты, которую им настоятельно рекомендует хирург, но стоит продолжить ее и в дальнейшем. После выписки не нужно позволять себе привычные яства, которые человек может употреблять себе во вред.
Из масел предпочтительнее всего оливковое (важно употреблять продукт холодного отжима), кукурузное, льняное. Мясо нужно кушать в отварном виде, либо приготовленное на пару. Не стоит пренебрегать и овощами в пареном и тушеном виде. Полезны в рационе и всевозможные фрукты, особенно цитрусовые.
Свежевыжатый сок апельсина должен быть в рационе в количестве не менее 300 мл за один прием, желательно с утра за полчаса до приема пищи. Важно снабдить свой организм и ягодами. Полезны:
- 1. Ежевика.
- 2. Малина.
- 3. Смородина всех видов.
- 4. Вишня.
Ягоды обеспечат организм необходимыми минералам и витаминами. Нужно употреблять после шунтирования и все сорта орехов. Наиболее полезен миндаль. Из зелени — петрушка и укроп. Без этих ингредиентов сердце нормально работать не сможет. Кушать зелень необходимо в любом виде.
Напитки нужно выбирать очень скрупулезно. Стоит отказаться от газировки и спиртного, важно употреблять компоты, обычную воду, чай всех сортов, в том числе и зеленый без сахара.
Больным следует ограничить потребление мяса, но специалисты отмечают, что есть его не возбраняется. Важно при готовке мяса, избавляться от всех жировых прослоек, что встречаются в продукте. Нельзя кушать колбасу и паштеты. Полезна рыба в любом виде, особенно в печеном. Не стоит есть жирные сорта рыбы (сом, сельдь, скумбрия).
Обязательно требуется особая диета после шунтирования сосудов сердца. Её суть заключается в исключении вероятности образования холестериновых бляшек, которые «засоряют» сосуды.
- исключение продуктов с животными жирами из рациона питания;
- можно придерживаться диеты № 12 или 15;
- сразу после операции можно только пить и есть жидкую пищу;
- постепенно вводится еда в виде пюре;
- жёсткая и твёрдая пища не должна входить в рацион, питание должно быть исключительно диетическим.
После шунтирования сердца часто снижается гемоглобин. Для его повышения нужно есть говядину, печень и гречневую кашу.
Что происходит с пациентом после операции?
После оперативного вмешательства пациент обычно попадает в реанимацию, где проходит короткий курс восстановительных дыхательных процедур. В зависимости от индивидуальных особенностей и возможностей каждого, пребывание в реанимации вполне может растянуться на 10 дней. Далее прооперированный отправляется на последующее восстановление в специальный реабилитационный центр.
Швы, как правило, тщательно обрабатываются антисептиками. В случае успешного заживления их снимают примерно на 5—7 день. Часто в области швов возникает ощущение жжения и тянущей боли. Примерно через 4—5 дней все побочные симптомы проходят. А спустя 7—14 дней пациенту уже можно самостоятельно принимать душ.
Реабилитация
На раннем этапе восстановления пациент находится в реанимации от 2-х до 10 суток. Плюс-минус по потребности. Все это время врачи обрабатывают швы.
- На период до полугода пациенту запрещены тяжелые физические нагрузки. Максимум 3-4 кг без наклона, распределяя вес на обе руки. Поскольку кости грудины только срастаются. Не стоит создавать себе дополнительные проблемы. Чтобы облегчить состояние можно надевать специальные бандажи.
- Ходить нужно, но перетруждаться — запрещено. Медленный шаг. При этом, чтобы избежать венозно-лимфатического застоя рекомендуется надевать специальные компрессионные чулки.
- В течение пары месяцев нужна диета с высоким содержанием железа, витаминов и белка, но переедание исключено, это повышенная нагрузка на сердце.
- После выписки физические нагрузки повышают постепенно. Как только кости грудины срастутся, можно заниматься ЛФК.
Реабилитация продолжается после выписки в специальном центре. Раз в год пациенту рекомендуется посещать санаторий.
Статистические данные по шунтированию
О количестве успешных операций и людях, которые перенесли подобное и полностью изменили свою жизнь, говорят различные исследования, статистика и социологические опросы как отечественных, так и иностранных специалистов.
Согласно проводимым исследованиям, касающихся шунтирования, смертельный исход наблюдался всего у 2 % пациентов. За основу этого анализа принимались истории болезни примерно 60 000 больных.
По данным статистики, наиболее сложным является послеоперационный процесс. В данном случае процесс выживаемости после года жизни с обновленной системой дыхания составляет 97 %. При этом на благоприятный исход оперативного вмешательства у пациентов влияет масса факторов, включая индивидуальную переносимость наркоза, состояние иммунной системы, наличие других заболеваний и патологий.
В этом исследовании эксперты также воспользовались данными из истории болезней. На этот раз в эксперименте принял участие 1041 человек. По данным теста примерно 200 исследуемых пациентов не просто благополучно перенесли вживление в их организм имплантатов, но и умудрились дожить до девяностолетнего возраста.
Помогает ли при пороках шунтирование сердца? Что это такое? Сколько живут с пороком сердца после операции? Подобные темы также интересуют пациентов. Стоит отметить, что при тяжелых сердечных аномалиях хирургическое вмешательство способно стать приемлемым выходом и значительно продлить жизнь таким пациентам.
Противопоказания
Оснований для отказа довольно много. Это связано с общей травматичностью и тяжестью операции. Среди них можно назвать:
- Декомпенсированный сахарный диабет. Вызывает генерализованные нарушения работы всех органов и систем. Сосуды страдают чуть ли не в первую очередь. Отсюда повышенная вероятность тромбозов и осложнений. В том числе встречаются и обратные явления. Коагулопатии. Когда свертываемость крови падает.
- Острые инфекционные процессы. Относительное противопоказание. Операцию нельзя делать до тех пор, пока состояние не минует. После лечения и полного восстановления можно прибегнуть к вмешательству. Контролируют динамику по результатам клинических, лабораторных тестов.
- Заболевания легких с декомпенсированой дыхательной недостаточностью. То же самое, пока процесс не отойдет на второй план. Делать операцию пациентам с пульмонологическими болезнями опасно, поскольку резко возрастает вероятность отека легких. Также возможна пневмония после проведенного вмешательства.
- Опухоли, рак. Злокачественные процессы в принципе исключают хирургическое лечение не по профилю. Это большие и совершенно напрасные риски. Поэтому ограничиваются менее радикальными методами. По крайней мере, до тех пор, пока онкологию не устранят или не переведут в стойкую полноценную ремиссию.
- Поражения почек и печени. Суб- и декомпенсированные формы дисфункций. Например, на фоне запущенного нефрита, цирроза.
- Сужение конечных участков коронарных артерий. В этом случае большого смысла от лечения не будет. Нужны другие пути. Хотя формально противопоказаний к шунтированию нет.
- Обширный инфаркт. Опасно вмешиваться, поскольку можно спровоцировать остановку сердца. Или как минимум рецидив неотложного состояния.
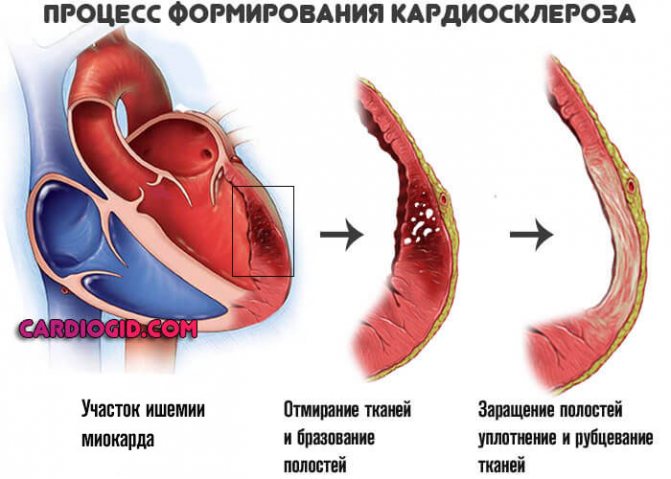
- Выраженный кардиосклероз. Замещение функциональной активной ткани, миоцитов, на рубцовую. Она не способна сокращаться. Операция в этом случае бесполезна, поскольку восстановить кровоток невозможно из-за органических изменений миокарда.
- Декомпенсированная сердечная недостаточность. На запущенных стадиях операция несет слишком большие риски. Потенциальная польза куда меньше вероятных осложнений.
Противопоказания к шунтированию коронарных артерий в основном связаны с общим тяжелым состоянием пациента. Риском, что он не выдержит вмешательство. Потому перед началом проводят полную всестороннюю диагностику.
Шунтирование сердца: сколько живут после операции (отзывы)
Чаще всего АКШ помогает людям жить без проблем на протяжении нескольких лет. Вопреки ошибочному мнению, созданный при оперативном вмешательстве шунт не закупоривается даже спустя десять лет. По словам израильских специалистов, вживляемые имплантаты способны прослужить 10—15 лет.
Однако, прежде чем соглашаться на такую операцию, стоит не только проконсультироваться со специалистом, но и детально изучить отзывы тех людей, чьи родственники или знакомые уже воспользовались уникальным методом шунтирования.
Например, одни пациенты, перенесшие операцию на сердце, утверждают, что после АКШ у них произошло облегчение: стало проще дышать, а боль в грудной области исчезла. Следовательно, им очень помогло шунтирование сердца. Сколько живут после операции, отзывы людей, фактически получивших второй шанс, — информацию об этом вы найдете в данной статье.
Многие утверждают, что их родственники долго приходили в себя после наркоза и восстановительных процедур. Есть пациенты, которые говорят, что перенесли операцию 9—10 лет назад и в настоящее время хорошо себя чувствуют. При этом инфаркты больше не повторялись.
Желаете узнать, сколько живут после шунтирования сосудов сердца? Отзывы людей, перенесших подобную операцию, помогут вам в этом. К примеру, некоторые утверждают, что все зависит от специалистов и их уровня квалификации. Многие удовлетворены качеством таких операций, проведенных заграницей. Встречаются отзывы отечественных медработников среднего звена, лично наблюдавших пациентов, перенесших это сложное вмешательство, которые уже на 2—3 день были в состоянии передвигаться самостоятельно. Но в целом все сугубо индивидуально, а каждый случай следует рассматривать отдельно. Случалось, что прооперированные вели активный образ жизни по прошествии более 16—20 лет после того, как им сделали аортокоронарное шунтирование сердца. Что это такое, сколько живут после АКШ люди, теперь вы знаете.
Миф 3. Боль может вернуться
На самом деле. Страх – основная проблема человека, которому предстоит аортокоронарное шунтирование. Справиться с ним помогает желание если не навсегда, то хотя бы на время забыть о боли. Кстати, именно боль во многом и заставляет больного решиться на операцию.
На самом деле. Не нужно ждать возвращения боли, а лучше представить, что ее вообще никогда и не было. Однако «подвигов» совершать не нужно. Все должно быть в меру. Больной должен ставить перед собой реальные цели: например, сегодня и завтра я пройду 50 метров, следующие дни – 75, затем – 100…
Данные статистики говорят, что далеко не всем больным даже после АКШ удается избавиться от стенокардии. И это не удивительно: как бы хорошо ни была сделана операция, она является лишь одним из этапов в лечении ишемической болезни сердца. Медики пока не научились очищать сосуды сердца от атеросклеротических бляшек – основной причины заболевания.
Поэтому даже после успешной операции примерно у половины пациентов может сохраняться стенокардия, проявляющаяся болью за грудиной при физической нагрузке. Но число приступов и принимаемых таблеток после АКШ все равно будет меньше. Так что качество жизни пациента все же улучшится. И главное – появится возможность отсрочить наступление инфаркта миокарда, а значит – продлить жизнь.
Что говорят специалисты о жизни после операции?
По словам кардиохирургов, после шунтирования сердца человек может прожить 10—20 и более лет. Все сугубо индивидуально. Однако, считают специалисты, для этого необходимо регулярно посещать лечащего врача и кардиолога, обследоваться, следить за состоянием имплантатов, соблюдать особую диету и вести умеренную, но ежедневную физическую активность.
По утверждениям ведущих докторов, в оперативном вмешательстве могут нуждаться не только люди преклонного возраста, но и более юные пациенты, например, с пороком сердца. Они уверяют, что молодой организм быстрее реабилитируется после операции и процесс заживления происходит динамичнее. Но это вовсе не означает, что стоит опасаться делать шунтирование в зрелом возрасте. По мнению экспертов, операция на сердце — это необходимость, которая позволит продлить жизнь как минимум на 10—15 лет.
Резюме: как видите, сколько лет живут после шунтирования сердца люди, зависит от многих факторов, включая индивидуальные особенности организма. Но то, что шансом на выживание стоит воспользоваться — неоспоримый факт.
Осложнения
В послеоперационный период очень важно отмечать все жалобы больного и своевременно предотвратить негативные последствия, связанные с установкой шунта. Для этого ежедневно проводится обработка ран антисептическим раствором и накладывается асептическая повязка.
В некоторых случаях у пациента может развиваться анемия, которая является следствием значительной кровопотери. В таком случае рекомендуется соблюдать богатую железом диету, чтобы восстановить уровень гемоглобина. Если это не помогает, врач назначает железосодержащие препараты.
При недостаточной двигательной активности может возникать пневмония. Для ее профилактики используется дыхательная гимнастика и лечебная физкультура.
В области швов иногда появляется воспалительный процесс, который связан с аутоиммунной реакцией организма. Лечение такой патологии заключается в противовоспалительной терапии.
Достаточно редко могут встречаться такие осложнения, как тромбоз, почечная недостаточность и недостаточное восстановление грудины. В некоторых случаях у больного происходит закрытие шунта, в результате чего операция не приносит никакого эффекта, т.е. оказывается бесполезной. Предотвратить развитие этих проблем в послеоперационный период поможет комплексное обследование больного до хирургического лечения. Также нужно будет периодически посещать врача с момента выписки из стационара и следить за состоянием здоровья.
Кроме того, осложнения могут развиваться, если операция проводилась при наличии прямых противопоказаний. К ним относятся диффузные поражения коронарных артерий, онкологические патологии, хронические болезни легких, а также застойная сердечная недостаточность.
В послеоперационный период могут возникать различные осложнения, которые оказывают влияние на дальнейшее состояние пациента. Больной должен понимать, что его здоровье находится лишь в его руках и правильно вести себя после операции. Только полное избавление от вредных привычек и устранение негативных факторов может повлиять на качество жизни и продлить ее.
Таким образом, после шунтирования сердца человек может прожить еще долго, если откажется от вредных привычек и будет соблюдать предписания врача. Избежать осложнений в послеоперационный период поможет правильное питание, зарядка и дыхательные упражнения.
Редко встречающиеся осложнения АКШ:
- Несращение (неполное сращение) грудины;
- Инсульт;
- Инфаркт миокарда ;
- Тромбоз;
- Келоидные рубцы;
- Потеря памяти;
- Почечная недостаточность;
- Хронические боли в области, где была проведена операция;
- Постперфузионный синдром.
Кроме того, если пациент не соблюдает рекомендации лечащего врача или прекращает выполнять в период восстановления прописанные ему медикаментозные мероприятия, рекомендации по питанию, нагрузкам и т.п., возможен рецидив в виде появления новых бляшек и повторная закупорка нового сосуда (рестеноз). Обычно в таких случаях отказывают в проведении еще одной операции, но могут провести стентирование новых сужений.
Далее, опишем какие условно можно обозначить этапы лечения при коронарном шунтировании сердца.
- Подготовка к операции.
- Проведение операции.
- Постоперационный период.
- Реабилитация.
Перед операцией специалисты медицинского учреждения информируют пациента о различных аспектах лечения. Для получения объективного представления о ходе операции на этом этапе целесообразно ознакомиться с наглядными материалами о коронарном шунтировании сосудов сердца: видео операций с подключением систем искусственного кровообращения, шунтирования на бьющемся сердце.
Если пациент дает согласие на операцию, проводятся все необходимые диагностические процедуры для обнаружения противопоказаний к хирургическому вмешательству.
Перед операцией пациентом выполняются рекомендованные санитарно-гигиенические мероприятия (клизмы, бритье); отменяется прием пищи и жидкостей. В операционной к пациенту подключаются мониторы, вводится анестезия. После засыпания больного ему делается интубация, устанавливаются зонд, катетер; вводятся антибиотики, производится антисептическая обработка.
Проведение операции
Операция аортокоронального шунтирования сердца. Хирурги извлекают шунт (например, вену из нижней конечности) и делают срединную стернотомию для доступа к сердцу. Диаметр пересаживаемого сосуда составляет 2–3 мм, а швы сравнимы с толщиной человеческого волоса, поэтому во время операции требуются микрохирургические лупы.
Использование электрического скальпеля позволяет останавливать кровотечение при разрезах. В классическом случае через канюли к пациенту присоединяется аппарат «сердце-легкие», осуществляющий искусственное кровообращение, тогда как сердце остановлено охлажденной жидкостью. В аппарате происходит насыщение крови кислородом, коррекция температуры.
Хирург производит присоединение шунта к коронарному сосуду, запускает работу сердца электрошоком. Противоположный конец шунта пришивается к аорте. В финале операции делается дренаж и зашивание раны. Длительность операции может составлять до 6 часов. Вариант операции на работающем сердце требует применения оборудования, уменьшающего сердечные колебания.
Видеоматериал: создан искусственный кровеносный сосуд
Постоперационный период в стационаре. В течение двух дней после операции производится интенсивная терапия с инструментальным и лабораторным мониторингом состояния. По мере восстановления функций удаляются дыхательная трубка, дренажи, зонд, катетер. Медикаментозное сопровождение включает антибиотики, обезболивающие и успокаивающие препараты.
Если в качестве шунта бралась вена нижней конечности, требуется ношение компрессионного чулка. Швы снимаются на 8–9 день; через 2 недели после операции пациент выписывается из стационара. Продолжительность пребывания в стационаре может быть увеличена в случае обострения сопутствующих заболеваний, возникновения осложнений.
После аортокоронарного шунтирования реабилитация пациента заключается в мероприятиях медикаментозной терапии и изменении образа жизни. В частности, требуются:
- гиполипидемическая диета, прием статинов;
- отказ от курения;
- прием ацетилсалициловой кислоты и клопидогреля (в течение 9 месяцев после операции);
- прием кардиопротекторов;
- лечение нестероидными противовоспалительными препаратами, глюкокортикоидами (в случае постперикардотомического синдрома).
Рекомендовано также санаторное лечение и умеренные физические нагрузки (не вызывающие расхождения грудины). Оценка эффективности лечения проводится через 1–3 месяца после операции: делается рентгенография, электрокардиографическое исследование, определение показателей липидного обмена.
Рассматриваются симптомы стенокардии, состояние рубцов. Далее в течение года пациент посещает врача каждые 3 месяца, а в последующем — раз в год (при отсутствии жалоб). Возможность возвращения к активности с ощутимыми физическими нагрузками зависит от состояния постоперационной раны. К работе, не связанной со значительными физическими нагрузками, можно вернуться в среднем через полтора месяца после операции.
Послеоперационные осложнения могут развиться как со стороны сердца, так и других органов. В раннем послеоперационном периоде сердечные осложнения представлены острым периоперационным некрозом миокарда, который может развиться в острый инфаркт миокарда. Факторы риска развития инфаркта заключаются в основном во времени функционирования аппарата искусственного кровообращения – чем дольше сердце не выполняет свою сократительную функцию во время операции, тем больше риск повреждения миокарда. Постоперационный инфаркт развивается в 2-5% случаев.
Осложнения со стороны других органов и систем развиваются редко и определяются возрастом пациента, а также наличием хронических заболеваний. К осложнениям относятся острая сердечная недостаточность, инсульт, обострение бронхиальной астмы, декомпенсация сахарного диабета и др. Профилактикой возникновения таких состояний является полноценное обследование перед шунтированием и комплексная подготовка пациента к операции с коррекцией функции внутренних органов.
Любое хирургическое вмешательство – это уже риск для человека, а вмешательство в работу сердца — это особый разговор. Какие возможны осложнения после шунтирования сосудов сердца?
- Кровотечение.
- Тромбоз глубоких венозных сосудов.
- Мерцательная аритмия.
- Инфаркт миокарда.
- Инсульт и разного рода нарушения кровообращения в головном мозге.
- Инфекции операционной раны.
- Сужение шунта.
- После операции возможно расхождение швов.
- Хронические болевые ощущения в области раны.
- Келоидный послеоперационный рубец.
Вроде операция проведена успешно и никаких тревожных ноток нет. Почему же могут произойти осложнения? Может ли это быть как-то связано с теми симптомами, которые наблюдались у человека до того, как было проведено шунтирование сосудов сердца? Осложнения возможны, если незадолго до операции у пациента наблюдался:
- острый коронарный синдром;
- нестабильная гемодинамика;
- тяжелый вид стенокардии;
- атеросклероз сонных артерий.
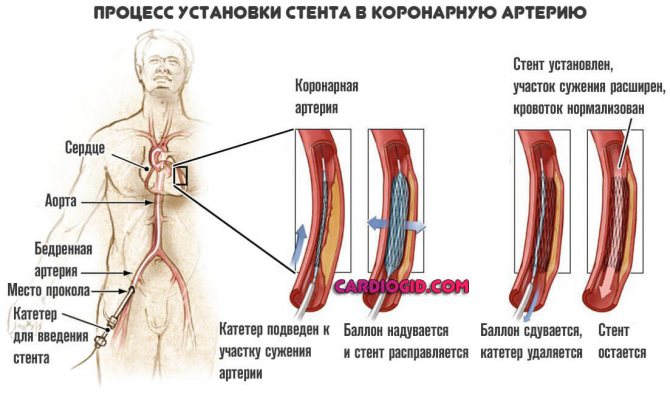
Однако можно делать операцию, используя не только кровеносный сосуд из организма человека, но и специальный металлический стент.